以下の項目に該当する方は要注意です
- のどが渇く
- 尿量が増えた気がする
- 尿が濁っている
- 空腹感を強く感じる
- 疲れがなかなか取れない
- 皮膚が乾燥して痒い
- 切り傷などの皮膚の傷が治りにくい
- 感染症にかかりやすくなった
- 健康診断等で血糖値が高いと指摘された
- 健康診断でHbA1c値が高いと指摘され
上記のような項目に該当する方は糖尿病の可能性があります。糖尿病は発症初期段階の自覚症状を感じにくく、知らない間に病状が進行していきます。上記のような項目に一つでも該当される方は一度ご相談して頂ければと思います。
糖尿病とは ~なぜ高血糖は怖いのか~
糖尿病とは、血液中の糖分が長期間高い状態が続く病気です。この状態が放置されると、血管にダメージを与え、身体の臓器や神経系に影響を与える可能性があります。さらに高血糖が持続することで、免疫細胞の働きが弱まり、感染症に弱くなるとも言われています。
糖尿病には、主に1型糖尿病と2型糖尿病の2つの種類があります。
| 1型糖尿病 | 自己免疫系が膵臓のβ細胞を攻撃し、血糖値を下げるインスリンの分泌量が減少するために発症します。 |
| 2型糖尿病 | インスリンの分泌量は減っていませんが、血糖値を下げる効果が不十分で発症することが多く、生活習慣の問題も関係しています。 |
血糖値が長期間高い状態が続くと、身体の様々な部位に合併症を引き起こす可能性があります。たとえば、目や腎臓、神経系にダメージを与えて失明や透析、下肢切断を引き起こすことがあります。さらに、血糖値が高い状態が続くと、細い動脈だけでなく太い動脈にもダメージを与え、動脈硬化を引き起こす可能性があります。動脈は心臓から全身に酸素と栄養素を送り込む血管で、動脈硬化が進行すると内壁の弾力性がなくなったり詰まったりして心筋梗塞や狭心症、脳梗塞を引き起こすことがあります。糖尿病は、動脈硬化性疾患の発症・死亡リスクを2~3倍上げることが知られています。また、世界的な大規模試験「UKPDS35」では、糖尿病を発症する前の段階(糖尿病予備群)で、心筋梗塞をはじめとする冠動脈疾患の発症率が上昇することが明らかになりました。多くのコホート研究(注1)でも食後高血糖と冠動脈疾患の発症率が密接に関係していることが報告されており、早めに進行を予防することが重要です。
UKPDS35は、英国糖尿病研究グループ(UKPDS)によって実施された、2型糖尿病患者における血糖コントロールと糖尿病合併症発症リスクの関係を調べた研究です。
研究には3,867人の2型糖尿病患者が参加し、平均10年間にわたって追跡されました。結果として、HbA1c(平均血糖値)を良好にコントロールすることが、糖尿病合併症の発症リスクを有意に減少させることが示されました。
具体的には、HbA1cを厳格にコントロールしたグループでは、視力障害、腎疾患、神経障害などの糖尿病合併症発症リスクが、寛容なコントロールのグループに比べて有意に低かったことが報告されました。
この研究はエビデンスレベルが高く、現在の糖尿病治療において、良好な血糖コントロールの重要性を示す重要な研究結果となっています。
注1:コホート研究は、ある特定の集団を選んで長期間にわたって追跡調査する研究のことです。疾患の原因や予防、治療方法の開発に役立ちます。エビデンスレベルが高い研究方法の一つとされています。
糖尿病の原因
糖尿病が発症する原因としては、主にインスリンの分泌不足または効果低下が関係しています。
インスリンの分泌不足または効果低下
糖尿病の大部分はインスリンの分泌不足またはインスリンの効果低下が原因で起こります。インスリンは、膵臓のβ細胞から分泌されるホルモンで、血液中を流れているブドウ糖(血糖)を細胞に取り込ませ、人が生きていく上で必要となるエネルギー代謝を促進させる働きがあります。インスリンの分泌量が不足してしまう、またはインスリンの効果が低下してしまうと、血糖値が上昇していき、慢性的に高血糖な状態が続いてしまうと様々な合併症が引き起こされます。
インスリンは、膵臓に存在するホルモンの一種で、血糖値の調節に重要な役割を持っています。食事をすると、体内に入った炭水化物が消化吸収され、ブドウ糖という糖分が血液中に増えます。このブドウ糖が高くなりすぎると、体にとって有害になるため、インスリンが分泌されます。
インスリンは、また、肝臓でのブドウ糖生成を抑制する役割も持っています。肝臓は、ブドウ糖を合成して血液中に放出することがありますが、インスリンはこの過程を抑制することで、血糖値をコントロールします。
簡単に言えば、インスリンは血糖値を下げるために働くホルモン(注2)であり、食事後に分泌されることで、血糖値の正常な範囲を維持する役割を担っています。
血糖値をあげるホルモンは複数ありますが、血糖値を下げるホルモンはインスリンしかありません。ですから、インスリンがきちんと分泌されていること、インスリンがきちんと働くことが大切になってきます。
血糖値をあげるホルモン:成長ホルモン、副腎皮質ホルモン(コルチゾール・アルドステロン)、副腎髄質ホルモン(カテコールアミン)、甲状腺ホルモン、グルカゴン、ソマトスタチンなど
注2:ホルモンとは私たちのからだで作られ、体のバランスを調整している物質のことです。細胞から細胞へ届けられる手紙(指示書)のようなものです。
インスリンの分泌不全とは = 膵臓のβ細胞がインスリンを十分に分泌できないこと
主な原因
- 自己免疫疾患
糖尿病の一種である1型糖尿病(一部の2型糖尿病)では、自己免疫反応によって、β細胞が攻撃され破壊されてしまうため、インスリン分泌不全が起こります。 - 遺伝的要因
1型糖尿病以外の糖尿病でも、遺伝的な要因が関与している場合があります。例えば、遺伝子の変異がインスリンの分泌を調節する機能に影響を与えることがあります。 - 薬物
膵臓に損傷を与える薬物(例えば、アルコール)や、インスリン分泌を抑制する薬物(例えば、ステロイド薬)を使用することが原因で、インスリン分泌不全が起こることがあります。
インスリン効果低下とは = インスリンが正常に機能せず、細胞が十分にブドウ糖を取り込めなくなる状態のこと
インスリン抵抗性とは、インスリンが正常に機能しなくなることを指します。つまり、膵臓が十分な量のインスリンを分泌していても、細胞がそのインスリンに適切に反応できないため、血糖値を下げることができません。
主な原因
- 過剰な脂肪細胞
脂肪細胞に蓄積された脂肪が、膵臓から分泌されるインスリンの効果を弱めるため、血糖値を下げるのに必要なエネルギーの吸収を阻害する可能性があります。 - 過剰な食事
高カロリーの食事、特に加工食品や糖分の多い飲料の摂取が、体内のインスリン受容体を過剰な刺激で活性化させ、抵抗性を引き起こす可能性があります。 - 運動不足
運動不足が脂肪蓄積を促進し、肥満を引き起こす可能性があります。肥満は、インスリン抵抗性を引き起こすリスク因子の1つです。 - 遺伝的要因
インスリン抵抗性は、家族歴によってリスクが高まることがあります。特定の遺伝子の変異が、インスリン抵抗性を引き起こす可能性があります。 - 加齢
年齢とともに、体内の代謝活動が低下するため、インスリン抵抗性が高まる可能性があります。 - 睡眠不足
睡眠不足は、血糖値の調整に関わるホルモンの分泌を乱し、インスリン抵抗性を引き起こす可能性があります。 - ストレス
ストレスは、体内のホルモンバランスを乱し、インスリン抵抗性を引き起こす可能性があります。
インスリン抵抗性の診断には、グルコース耐性試験、インスリン抵抗性評価、空腹時血糖値などがあります。治療法としては、食事療法や運動療法があります。また、糖尿病薬やインスリン製剤なども使用されます。しかし、最も重要なのは、生活習慣の改善であり、体重減少や運動習慣の導入などが有効とされています。
その他の原因
妊娠糖尿病
妊娠中に一時的に高血糖が現れる場合があり、これは母体および胎児に健康問題を引き起こす可能性があります。妊娠糖尿病に関しては「日本糖尿病・妊娠学会」に詳しいQ&Aがありましたので、ご参照ください(https://dm-net.co.jp/jsdp/qa/)
薬物
特定の薬物の使用は糖尿病を引き起こす可能性があります。ステロイド薬は、炎症を抑えるために用いられる薬剤ですが、糖質コルチコイドという種類のステロイド薬を長期間使用すると、インスリン抵抗性や高血糖を引き起こすことがあります。また一部の抗精神病薬は、体重増加やインスリン抵抗性を引き起こし、糖尿病のリスクを高めることが報告されています。また、一部の抗うつ薬は体重増加を引き起こすことがあり、それに伴い糖尿病のリスクを高める可能性があります。
糖尿病が引き起こす3大合併症
糖尿病が原因で引き起こされる合併症は主に以下の3つの病気です。
目(網膜)の障害(糖尿病性網膜症)
糖尿病性網膜症とは、糖尿病によって引き起こされる網膜の病気のことです。糖尿病の高血糖が網膜の血管にダメージを与え、血管の壁が変形して血管が詰まったり、血管が漏れたりすることで、網膜に異常が生じます。
糖尿病性網膜症は糖尿病の進行に従って悪化する傾向があります。初期の段階では、網膜の血管が微小な異常を示すことがありますが、これは一般的に「非増殖性糖尿病網膜症」と呼ばれます。病気が進行すると、異常な新しい血管が形成されることがあり、これは「増殖性糖尿病網膜症」と呼ばれます。これらの新しい血管は弱く、破裂する可能性が高く、出血や網膜剥離の原因となることがあります。
糖尿病性網膜症の初期段階では、症状がないことが多く、検査でのみ発見されることがあります。病気が進行すると、以下の症状が現れることがあります。
- 視力がぼやける
- 視野が狭くなる
- 目の前にちらつきや点滅が現れる
- 目がかすむ
- 視界に黒い点や線が浮かぶ
糖尿病性網膜症の治療には、糖尿病の治療と網膜の治療が必要です。糖尿病の治療には、血糖値、血圧、コレステロール値の管理が必要です。網膜の治療には、レーザー治療や注射などの手段があります。これらの治療法は、病気の進行を遅らせ、視力を維持するために重要です。また、糖尿病性網膜症の予防には、糖尿病の早期発見と管理、規則的な眼科受診が必要です。
神経の障害(糖尿病性神経障害)
糖尿病の場合、細胞が余分なブドウ糖を取り込むために必要なインスリンの働きが不足するため、細胞が正常に働かなくなります。その結果、神経細胞内にソルビトールという物質が蓄積されることがあります。これがポリオール代謝異常と呼ばれるもので、神経障害を引き起こす原因となります。
また、高血糖は血管の血流を悪化させて、神経に必要な栄養や酸素が届かなくなることも考えられています。このため、糖尿病性神経障害は、血糖値だけでなく、高血圧や脂質異常症、喫煙や飲酒などの生活習慣病とも関連しています。
末梢神経障害は、手足の感覚や運動の障害に加え、自律神経系にも影響を与え、消化器系の運動障害、排尿障害、勃起障害、汗腺の機能低下などの症状を引き起こすこともあります。
糖尿病性神経障害は、以下のように分類されることがあります。
多発性神経障害
- 遠位対称性神経障害: これは最も一般的な神経障害で、手足の末梢神経が影響を受けます。症状としては、異常知覚、自発痛、知覚鈍麻、脱力、こむら返りなどがあります。
- 自律神経障害: 自律神経が損傷されることで、様々な症状が現れます。これには、起立性低血圧、胃無力症、便秘、下痢、排尿障害、発汗異常、勃起障害、無自覚性低血糖、致死性不整脈などが含まれます。
局所性神経障害
- 単神経障害
a. 脳神経障害: 動眼神経麻痺、外転神経麻痺、顔面神経麻痺などが含まれます。
b. 体幹: 四肢の神経障害、尺骨神経麻痺、腓骨神経麻痺などが含まれます。
c. 糖尿病性筋萎縮: 大腿四頭筋、腸腰筋、内転筋群の筋力低下、筋萎縮、筋痛が含まれます。 - 多巣性神経障害
これは複数の神経が同時に影響を受ける障害で、特定の神経分布領域で症状が現れます。
糖尿病性神経障害の予防と治療には、血糖値の適切な管理、健康的な食事、定期的な運動、アルコール摂取量の制限、禁煙、定期的な健康チェック、足のケアなどの生活習慣の改善が重要であり、症状に応じた薬物療法(鎮痛薬、抗うつ薬、抗てんかん薬)も効果的ですが、神経損傷の完全回復は困難であり、治療法は患者様の症状や状態によって異なるため、医師と相談して適切な治療プランを立てることが重要です。
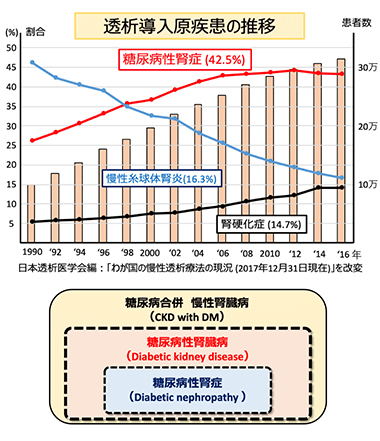
腎臓の障害(糖尿病性腎症)
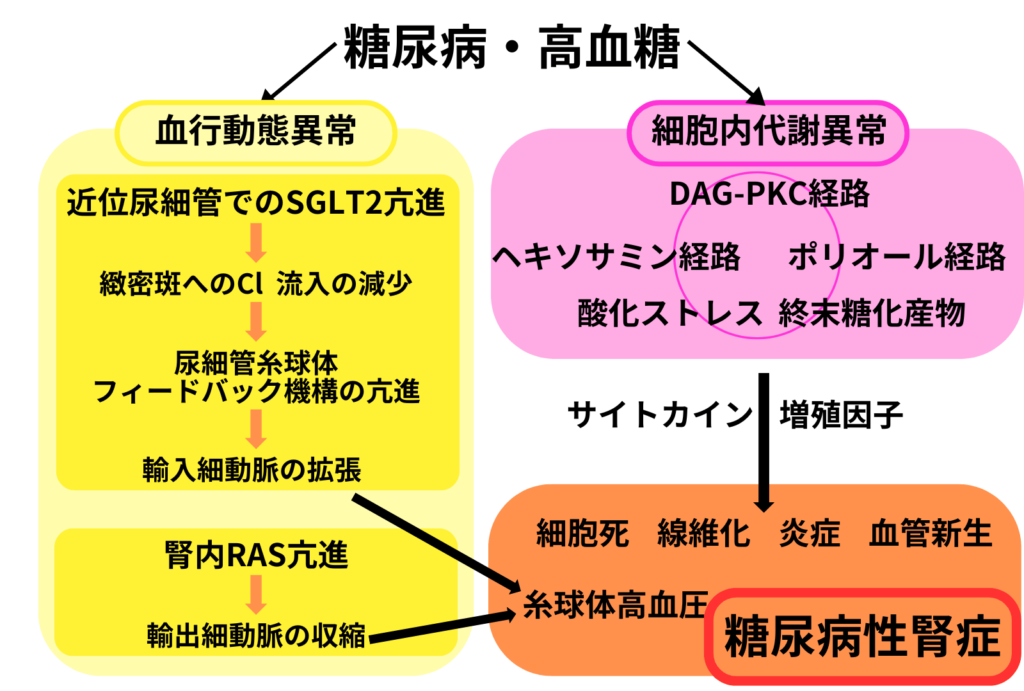
糖尿病性腎症は、糖尿病が長期間にわたり高血糖状態が続くことで、腎臓内の細かな血管が損傷を受け、腎臓の機能が低下する病状です。この損傷は、腎臓の主な役割である血液ろ過や不純物・余分な水分の排泄が正常に行われなくなる原因となります。
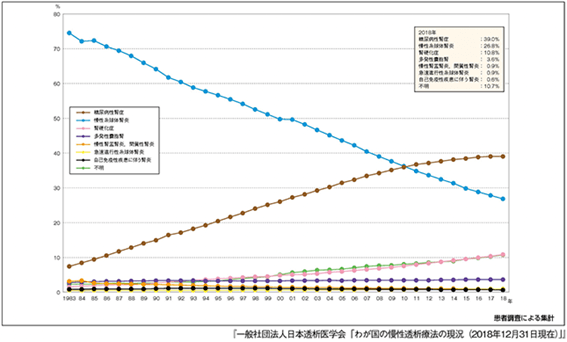
糖尿病性腎症の初期段階では、無症状であることが多く、進行が認識されにくいことが問題となります。しかし、腎機能が低下し続けると、体内の調節機能が衰え、浮腫、高血圧、貧血、尿中たんぱく尿量の増加などの症状や合併症が現れます。さらに腎機能の低下が進行すると、末期腎不全に至り、腎臓の機能を代行する治療である透析療法が必要になることがあります。
糖尿病腎症は、透析患者の原因疾患の中で最も多い割合を占めており、国をあげて重症化予防に取り組んでいます。予防策としては、血糖値の適切なコントロール、血圧管理、健康的な食事、適度な運動、禁煙、定期的な検査などが重要です。糖尿病性腎症の早期発見・早期治療が、進行を遅らせるための鍵となります。
糖尿病性腎症は、以下の病期に分類されます。
- 病期1(初期腎症): この段階では、腎臓の形態学的変化が見られますが、症状はほとんどありません。腎機能は正常で、尿中のアルブミン排泄量も正常です。
- 病期2(早期腎症): 腎臓に微細な構造変化が起こりますが、症状はまだ現れません。この段階では、尿中のアルブミン排泄量がわずかに増加することがあります。
- 病期3(進行期腎症): 腎臓の損傷が進行し、尿中のアルブミン排泄量が顕著に増加します(アルブミン尿と呼ばれる状態)。この段階で、高血圧や腎機能低下が見られることがあります。
- 病期4(末期腎症): 腎臓の機能が急速に低下し、尿中のアルブミン排泄量がさらに増加します。この段階では、患者様は腎不全に進行し、透析や腎移植が必要になることがあります。
表1 糖尿病性腎症病期分類
| 病期 | 尿アルブミン値(mg/gCr) あるいは尿蛋白値(g/gCr) |
GFR(eGFR) (ml/分/1.73m²) |
|---|---|---|
| 第1期(腎症前期) | 正常アルブミン尿(30未満) | 30以上 |
| 第2期(早期腎症期) | 微量アルブミン尿(30~299) | 30以上 |
| 第3期(顕性腎症期) | 顕性アルブミン尿(300以上) あるいは持続性蛋白尿(0.5以上) |
30以上 |
| 第4期(腎不全期) | 問わない | 30未満 |
| 第5期(透析療法期) | 透析療法中 | 透析療法中 |
表2 糖尿病性腎症の食事基準
| 病期 | 総エネルギー (kcal/kg*/day) | 蛋白質 (g/kg*/day) | 食塩 (g/day) | カリウム (g/day) | 備考 |
|---|---|---|---|---|---|
| 第1期 (腎症前期) | 25~30 | 制限せず** | 制限せず | 糖尿病食を基本とし、血糖コントロールに努める。蛋白質の過剰摂取は好ましくない | |
| 第2期 (早期腎症期) | 25~30 | 1.0~1.2 | 制限せず** | 制限せず | |
| 第3期 (顕性腎症期) | 25~35 | 0.8~1.0 | 7~8 | 制限せず | 浮腫の程度、心不全の有無により水分を制限する |
| 第4期 (腎不全期) | 30~35 | 0.6~0.8 | 7~8 | 1.5 | |
| 第5期 (透析療法期) | 透析患者の食事療法に準ずる | ||||
*標準体重 **高血圧合併例では6g/dayに制限する
糖尿病の治療法
Ⅰ型糖尿病とⅡ型糖尿病では治療方法が異なります。治療の最大の目標は、高血糖によって引き起こされる合併症を防ぎ、病気に煩わされずに生活できるようにすることです。
~Ⅰ型糖尿病~
1型糖尿病は、主に自己免疫反応によって膵臓のインスリン産生細胞(β細胞)が破壊され、インスリンの分泌がほとんどなくなるために発症する病気です。そのため、1型糖尿病の患者様はインスリン補充療法が必要です。以下に、1型糖尿病の治療方法を詳しく説明します。
インスリン補充療法
インスリン補充療法は1型糖尿病の主要な治療であり、外部からインスリンを体内に供給することで血糖値を管理します。インスリンは注射やインスリンポンプといった方法で投与されます。
- a. インスリン注射
インスリン注射は、ペンタイプの注射器やインスリンシリンジを用いて皮下にインスリンを注入する方法です。インスリンには速効性、中間性、長時間作用性などの種類があり、患者様の状態や生活スタイルに応じて適切な種類と投与回数が決定されます。 - b. インスリンポンプ
インスリンポンプは、小型の装置を体に装着し、連続的にインスリンを皮下組織に投与する方法です。血糖値の変動に柔軟に対応でき、より正確な血糖コントロールが可能です。
血糖モニタリング
血糖値の自己測定は1型糖尿病の治療において重要です。定期的な血糖値測定により、インスリンの投与量やタイミングを調整し、適切な血糖コントロールを行います。
糖尿病教育
糖尿病の知識を身につけることは、自己管理能力を向上させ、治療効果を最大化するために重要です。栄養士や看護師から適切な食事療法や運動療法、血糖測定方法などを学びます。
生活習慣の改善
健康的な食事、適切な運動、ストレス管理、アルコール摂取量の制限、禁煙などの生活習慣の改善が1型糖尿病の治療においても重要です。これらの生活習慣を適切に管理することで、血糖値のコントロールが向上し、合併症のリスクが低減されます。
定期的な健康チェック
1型糖尿病患者様は、定期的に医師や糖尿病専門チームとの健康チェックを行うことが必要です。これにより、血糖コントロールの状況や合併症の進行状況を把握し、適切な治療計画を立てることができます。
合併症の予防と管理
1型糖尿病患者様は、網膜症、腎症、神経障害などの合併症に対する予防と管理が重要です。適切な血糖コントロールの他、血圧や脂質値の管理、眼科や歯科の定期検診なども必要です。
これらの治療方法は、1型糖尿病患者の個々の状況やライフスタイルに応じてカスタマイズされます。医師や糖尿病専門チームと密に連携し、適切な治療プランを立てることが、血糖コントロールの向上と合併症の予防に繋がります。
~Ⅱ型糖尿病~
Ⅱ型糖尿病の場合は、インスリンの働きが不十分であるか、体がインスリンに適切に反応しないために血糖値が高くなる病気です。血糖降下薬による薬物療法にあわせて、普段の生活習慣の改善を行って頂く必要があります。
薬物療法ではインスリンの分泌を促す薬、インスリンの効果を高める薬、糖分の体内吸収を阻害してくれる薬など、皆様の病状によって適切な薬を使い分けています。また、糖尿病が発症している方は免疫力が低下していることがあります。感染症対策として予防接種を定期的に受けて頂くことを推奨しています。
生活習慣の改善
食事療法、運動療法、体重管理、禁煙、アルコール摂取の制限など、健康的な生活習慣を維持することが2型糖尿病の治療の基本です。これらは血糖値のコントロールを助け、インスリン抵抗性を改善し、合併症のリスクを低減します。
薬物療法
生活習慣の改善だけでは血糖値が十分にコントロールできない場合、薬物療法が必要になります。経口血糖降下薬やインスリン注射などが用いられます。薬物療法は患者様の状態や血糖値に応じて、医師が適切な処方を行います。
血糖自己モニタリング
血糖値を自己測定し、日々の血糖コントロールを行うことが重要です。これにより、食事や運動、薬物療法の効果を評価し、治療プランの調整が可能になります。
定期的な健康チェック
2型糖尿病患者様は、定期的に医師や糖尿病専門チームとの健康チェックを行うことが必要です。これにより、血糖コントロールの状況や合併症の進行状況を把握し、適切な治療計画を立てることができます。
合併症の予防と管理
2型糖尿病患者様は、網膜症、腎症、神経障害などの合併症に対する予防と管理が重要です。適切な血糖コントロールの他、血圧や脂質値の管理、眼科や歯科の定期検診なども必要です。
これらの治療方法は、患者様の状況や症状に応じて適切に組み合わせられ、適宜調整されることが重要です。個々の患者様に合った治療プランを立てるために、医師や糖尿病専門チームと密に連携して治療を進めることが求められます。
また、2型糖尿病の治療は継続的なものであり、長期的な視点での自己管理が重要です。患者様自身が病気について理解し、日々の生活習慣を見直し、治療プランに従って行動することが、血糖値のコントロールや合併症の予防に繋がります。
総合的なアプローチを通じて、2型糖尿病患者様は健康的な生活を維持し、病気の進行を遅らせることができます。患者と医療チームが協力して、最適な治療戦略を実施することが、2型糖尿病の治療において最も重要な要素です。
~食事内容で気を付けること~
糖尿病の食事療法は、血糖値のコントロールをサポートし、患者様の健康状態を維持・改善することを目的としています。糖尿病患者様に適した食事は、栄養バランスが良く、適切なカロリーが摂取できるように構成されていることが重要です。以下は、糖尿病の食事療法において注意すべきポイントです。
総カロリーの管理
患者様の年齢、性別、体重、運動量などに応じて、適切なカロリー摂取量を決定し、体重の管理を行います。
適切な体重と摂取カロリーは、年齢、性別、身長、活動量、基礎代謝などの個人差によって異なります。以下に、適切な体重の目安と摂取カロリーの計算方法を説明します。
適切な体重の目安
適切な体重の目安として、BMI(Body Mass Index:体格指数)が一般的に使用されます。BMIは、体重(kg)を身長(m)の2乗で割った値で、次のように計算できます。
{ BMI = 体重(kg) / 身長(m)^2}
BMIの範囲によって次のように分類されます。
- 低体重:BMI < 18.5
- 標準体重:18.5 ≦ BMI < 25
- 過体重(肥満度1):25 ≦ BMI < 30
- 肥満(肥満度2):30 ≦ BMI < 35
- 高度肥満(肥満度3):35 ≦ BMI
標準体重の範囲にあることが、健康を維持するための目安です。ただし、個々の体格や筋肉量、年齢や持病によって適切な体重は異なるため、医師や栄養士と相談することが重要です。
摂取カロリーの計算方法
摂取カロリーは、基礎代謝と活動量によって決まります。基礎代謝は、安静時に消費されるカロリーで、年齢、性別、体重、身長によって異なります。ハリス・ベネディクト方程式を使用して基礎代謝を計算できます。
男性の場合:基礎代謝 = 88.362 + (13.397 × 体重[kg]) + (4.799 × 身長[cm]) – (5.677 × 年齢)
女性の場合:基礎代謝 = 447.593 + (9.247 × 体重[kg]) + (3.098 × 身長[cm]) – (4.330 × 年齢)
次に、活動量を考慮して摂取カロリーを計算します。
活動量は、日常生活での運動量に応じて、以下のように分類されます。
- 非常に軽い:1.2(ほとんど運動しない)
- 軽い:1.375(週1~3回程度の運動)
- 中程度:1.55(週3~5回程度の運動)
- 重い:1.725(週6~7回程度の運動)
- 非常に重い:1.9(毎日激しい運動や肉体労働)
これらの活動量係数を基礎代謝に掛けることで、1日に必要な摂取カロリー(総エネルギー消費量)を計算できます。
摂取カロリー = 基礎代謝 × 活動量係数
例えば、30歳の男性で、体重70kg、身長175cm、週3~5回程度の運動を行っている場合、基礎代謝は約1,725kcal、活動量係数は1.55となります。この場合、摂取カロリーは約2,673kcalとなります。
摂取カロリーを適切に維持することは、健康的な体重を維持するために重要です。ただし、個々の栄養ニーズや健康状態によって適切な摂取カロリーは異なるため、医師や栄養士と相談することが重要です。また、バランスの良い食事を摂ることで、必要な栄養素を適切に摂取できるように注意しましょう。
炭水化物の選択と摂取量
糖質の摂取量を適切にコントロールし、血糖値の急激な上昇を防ぐことが重要です。低GI(グリセミックインデックス)食品を選ぶことで、血糖値の上昇を緩やかにすることができます。また、食物繊維が豊富な穀類や野菜を積極的に摂取することで、血糖値のコントロールや便通の改善に役立ちます。
血糖値の上昇が緩やかであるため、糖尿病患者様にとって有益な食品です。以下に、いくつかの具体的な低GI食品の例を挙げます。
- 穀物類:大麦、麦ごはん、そば、全粒粉パン
- 豆類:ひよこ豆、レンズ豆、黒豆、枝豆
- 野菜類:ブロッコリー、カリフラワー、キャベツ、にんじん
- 果物類:りんご、オレンジ、グレープフルーツ、さくらんぼ
- 乳製品:無脂肪ヨーグルト、低脂肪ミルク
- お菓子類:ダークチョコレート(カカオ70%以上)
低GI食品を積極的に取り入れることで、血糖値のコントロールがしやすくなります。ただし、食品のGI値だけでなく、食事全体のバランスや摂取量も考慮することが重要です。医師や栄養士と相談しながら、適切な食事プランを立ててください。
脂質の質と量の管理
飽和脂肪酸の摂取を減らし、不飽和脂肪酸(オメガ3脂肪酸やオメガ6脂肪酸)を摂取することで、血中のコレステロール値を適切に管理できます。また、トランス脂肪酸の摂取は避けるように心掛けましょう。
飽和脂肪酸は、動物性食品や一部の植物性食品に多く含まれています。過剰摂取すると、コレステロール値の上昇や心血管疾患のリスクが高まることがあります。以下に、飽和脂肪酸が多く含まれる食品の例を挙げます。
- 赤身の肉以外の部位の肉(脂身、皮など)
- 内臓肉(レバー、ハツ、脳など)
- 鳥の皮
- 全脂乳製品(バター、生クリーム、クリームチーズ、全脂ミルク)
- チーズ(特に高脂肪のもの)
- 油脂類(ラード、ショートニング、パームオイル、ココナッツオイル)
- 加工食品(ファストフード、加工肉類、スナック菓子、工業製のパイやケーキ)
飽和脂肪酸の摂取量を減らすために、食事の選択や調理法を工夫しましょう。例えば、肉類は赤身の部分を選び、余分な脂肪を除去したり、揚げ物よりも焼く、煮る、蒸すといった調理法を選ぶことが有益です。また、植物性の不飽和脂肪酸が豊富なオリーブオイルやアボカド、ナッツ類を摂取することで、飽和脂肪酸の摂取量を抑えることができます。
トランス脂肪酸は、食品の加工過程で生成されることが多く、心血管疾患のリスクを高めることが指摘されています。過剰摂取を避けるために、以下にトランス脂肪酸が多く含まれる食品の例を挙げます。
- 一部のマーガリン(特に固形マーガリン)
- ショートニング
- 加工食品(ファストフード、インスタントラーメン、スナック菓子、クッキーやケーキ)
- 工業製の揚げ菓子(ドーナツ、ポテトチップス)
- 食品添加物として使われる部分水素添加油脂
- 加工肉類(ソーセージ、ホットドッグ、ハム)
トランス脂肪酸の摂取量を減らすためには、加工食品やファストフードの摂取を控え、自然な食材を使った家庭料理を心がけましょう。また、油脂類はトランス脂肪酸の含有量が少ないもの(オリーブオイルやカナolaオイルなど)を選ぶことが望ましいです。食品のラベルを確認し、トランス脂肪酸の含有量をチェックすることも重要です。
タンパク質の摂取
タンパク質は筋肉や組織の修復・維持に必要です。ただし、過剰なタンパク質摂取は腎臓に負担をかけるため、適切な量の摂取が求められます。植物性タンパク質(豆類など)や魚介類を積極的に取り入れることが望ましいです。
タンパク質は、筋肉の構築や修復、免疫システムのサポート、体内の酵素やホルモンの生成に重要な役割を果たします。以下に、タンパク質が豊富な食品の例を挙げます。
- 肉類(鶏肉、七面鳥、牛肉、豚肉)
- 魚類(サーモン、マグロ、サバ、カツオなど)
- シーフード(エビ、イカ、かに、貝類)
- 卵
- 乳製品(ヨーグルト、低脂肪の牛乳)
- 大豆製品(豆腐、納豆、エダマメ、味噌)
- 豆類(ひよこ豆、レンズ豆、黒豆、キダイマメ)
- 穀物(オートミール、キヌア、玄米)
- シード・ナッツ類(アーモンド、ピスタチオ、ウォルナッツ、カシューナッツ、ゴマ、チアシード、ひまわりの種)
- プロテインパウダーやプロテインバー(主に大豆や乳製品から抽出されるプロテイン)
これらの食品をバランスよく摂取することで、適切なタンパク質摂取量を維持し、健康をサポートできます。ただし腎臓に疾患がある方は、タンパク質の摂取制限が必要な場合があります。医師と相談し、適切な摂取量をまもりましょう。
食事のバリエーションと食事回数
食材のバリエーションを楽しみ、バランスの良い食事を心掛けることが重要です。また、食事回数を適切に分けることで、血糖値の急激な上昇や低下を防ぐことができます。3食きちんと摂ることを基本とし、必要に応じて間食を含めた食事計画を立てましょう。
塩分の制限
糖尿病患者は、高血圧や腎臓病のリスクが高まるため、塩分の摂取に注意が必要です。一般的には、1日の塩分摂取量は5g以下を目指すことが推奨されます。塩分の多い食品を避け、調味料を使った料理も適度に制限しましょう。
アルコールの摂取
アルコール摂取は、血糖値や血圧に影響を与えるため、糖尿病患者には注意が必要です。アルコール自体には糖質がほとんど含まれていませんが、飲み物や食品に加工される際に糖質が追加されることがあります。アルコール飲料の中には糖質が含まれるものも多く、以下に具体的な例を挙げます。適量のアルコール摂取やアルコールの摂取を控えることが望ましいです。医師や栄養士と相談して、適切なアルコール摂取量を決定しましょう。
- ビール
糖質が麦芽由来であり、一般的に1缶(350ml)で約10gの糖質が含まれます。ただし、糖質ゼロのビールも市販されています。 - ワイン
特に甘口のワインは、1杯(150ml)で約5gの糖質が含まれます。辛口のワインは糖質が少ないです。 - カクテル
ジュースやソーダ、シロップが加えられているカクテルは、糖質が多く含まれます。例えば、1杯のマルガリータには約15gの糖質が含まれます。 - 日本酒
米から作られるため、糖質が含まれます。一般的に1合(180ml)で約20gの糖質が含まれます。ただし、日本酒にも糖質が少ないものがありますので、選ぶ際に注意してください。 - 焼酎
一般的に焼酎は糖質が少なく、ウィスキーやブランデーと同様に、蒸留酒の一種です。焼酎自体にはほとんど糖質が含まれていませんが、割り材に使用されるジュースや炭酸飲料には糖質が含まれることがあります。ロックや水割り、お湯割りなどで飲むことで、糖質の摂取を抑えることができます。
糖尿病患者様がアルコールを摂取する際は、アルコールの種類や含まれる糖質量に注意し、適量を守ることが大切です。また、医師や栄養士と相談して、個別のアルコール摂取量を決定することが重要です。低糖質の食品やおつまみと一緒に飲むことで、血糖値の上昇を抑えることができます。
食事指導の活用
糖尿病患者には、栄養士や糖尿病専門医による食事指導が非常に有益です。適切な食事療法を学び、自己管理能力を向上させることで、糖尿病のコントロールが容易になります。
糖尿病の食事療法は、個々の患者様の状態やニーズに合わせてカスタマイズされるべきです。医師や栄養士と相談しながら、適切な食事療法を継続的に実践することが、糖尿病の予防や治療に役立ちます。
運動療法
糖尿病患者様にとって適切な運動量は、個々の健康状態、年齢、体重、持病などによって異なります。しかし、一般的には以下のような運動が推奨されています。
- ウォーキング
歩くことは、糖尿病患者様にとって効果的な運動です。適度なペースで30分から1時間程度のウォーキングを週に3~5回行うことが望ましいです。 - 自転車に乗る
自転車は、関節に負担が少なく、心肺機能を向上させる効果があります。週に3~5回、30分から1時間程度の自転車に乗ることが効果的です。 - 水泳
水泳は全身の筋肉を使う運動であり、心肺機能の改善や筋力向上に役立ちます。週に3~5回、30分から1時間程度の水泳を行うことが推奨されます。 - ヨガ
ヨガはストレス軽減や柔軟性向上に役立ちます。週に2~3回、30分から1時間程度のヨガを行うことが効果的です。 - 軽い筋トレ
適度な筋トレは、筋肉量の維持や向上に役立ち、インスリン感受性の向上にも繋がります。週に2~3回、20分から30分程度の軽い筋トレを行うことが望ましいです。
運動を始める前には、必ず医師や看護師、栄養士などの専門家と相談し、適切な運動プログラムを立てることが重要です。また、運動中の血糖値の変化に注意し、必要に応じて運動前後の食事やインスリン注射などを調整していくことが大切です。

受診方法・ご相談
綾瀬中央診療所では地域の皆様のご健康に貢献していくために、糖尿病などの生活習慣病の診察・治療に力を入れています。糖尿病は自覚症状を感じにくく、気が付いた頃には病状が進行し、重大な合併症が生じている場合もあります。健康診断で血糖値が高い、HbA1c値が高いと指摘された方はお早めにご相談下さい。
[総合お問い合わせ窓口・ご予約]
050-1864-7884
受付時間:9:00~18:15(土曜日は16:45まで、日曜日は土曜日は12:15まで、整形外科休診日:水・日・祝)


